Хронический панкреатит (ХП) воспалительно-дегенеративное заболевание поджелудочной железы длящееся более 6 месяцев и характеризующееся развитием фиброза паренхимы и функциональной недостаточностью. У детей хронический панкреатит в основном вторичное заболевание и только в 14% является первичным заболеванием (Римарчук Г.В. и соавт., 2000).
ЭТИОЛОГИЧЕСКИЕ ФАКТОРЫ
Алкогольные и токсические факторы, которые наиболее часто вызывают острые, а затем и хронические поражения поджелудочной железы у взрослых, в педиатрической практике отступают на задний план. В тоже время в контингентах подростков из групп риска – токсикоманы, алкоголизированные субъекты нельзя исключить указанную этиологию ХП.
Ниже приводим наиболее значимые факторах играющие роль в этиологии ХП.
• Перенесенный острый панкреатит
• Генетическая предрасположенность
• Действие факторов механически повреждающих паренхиму - тупая травма живота
• Муковисцидоз
• Инфекции – эпидемический паротит, иерсиниозная инфекция, ветряная оспа, вирусный гепатит, вирусы Коксаки, Mycoplasma
• Гельминтозы
• Обструктивные нарушения выводных протоков pancreas: аномалии железы, общего желчного протока, патология 12-перстной кишки, билиарной системы, гельминтозы;
• Токсическое и медикаментозное воздействие - кортикостероиды, сульфаниламиды, фуросемид, 6-меркаптопурин, азатиоприн и др. цитостатики, фуросемид, эстрогены, тетрациклин, вальпроевая кислота, пентамидин
• Другие причины (аллергия, болезни соединительной ткани, гиперлипидемия, гиперкальциемия.
Достаточно часто выявляются случаи наследственного панкреатита с аутосомно-доминантным типом наследования. Предполагать наличие ХП необходимо во всех случаях муковисцидоза, даже при типичной легочной форме этого заболевания.
Причины вторичного панкреатита:
• Дуоденальная патология (язвенная болезнь, дуоденит)
• Заболевания желчевыводящих путей (холецистит, желчекаменная болезнь)
• Аномалии развития поджелудочной железы
• Метаболические нарушения - болезни соединительной ткани, гиперлипидемии, гиперкальциемия
Особое место среди причин ХП занимают муковисцидоз, синдром Швахмана, изолированный дефицит панкреатических ферментов и другие наследственные болезни, протекающие с панкреатической недостаточностью.
ОСНОВНЫЕ ЗВЕНЬЯ ПАТОГЕНЕЗА ХП:
• Обструкция путей выведения секрета поджелудочной железы, повышение внутридуоденального давления
• Активация панкреатических ферментов в протоках и паренхиме железы – отек и секреторная недостаточность
• Нарушения микроциркуляции, в результате которых развиваются ишемия, отек, нарушение проницаемости клеточных мембран, деструкция ацинарных клеток. В системный кровоток выходят панкреатические ферменты и другие биологически активные вещества, в частности вазоактивные амины, что ведет к нарушениям микроциркуляции вне поджелудочной железы и вызывает повреждение других органов и систем.
• Накопление в ацинарных клетках продуктов перекисного окисления липидов, свободных радикалов, вызывающих повреждение клеток, воспаление, синтез белков острой фазы.
• Дефект синтеза литостатина, приводящий к преципитации белка и кальция и обструкции мелких протоков с последующим перидуктальным воспалением и фиброзом.
Различают три основных патогенетических варианта ХП
Обструктивный вариант.
Повышение давления в протоке поджелудочной железы приводит к выделению секрета за пределы протоков и повреждению ацинарных клеток pancreas. Вокруг протоков развивается фиброзная ткань, мелкие протоки стенозируются и образуются кисты и псевдокисты
Иммунопатологический вариант.
Продукты деструкции тканей поджелудочной железы провоцируют аутоиммунные реакции, что приводит к иммунопатологической деструкции ацинарных структур. Клинически это проявляется медленно прогрессирующей внешнесекреторной и внутрисекреторной недостаточностью (сахарным диабетом).
Дизметаболический вариант.
В результате обменных нарушений накапливаются отложения белковых масс в протоках поджелудочной железы, которые могут закупориваться белковыми пробками с последующим фиброзом и стенозом протоков и образованием псевдокист (Е.А.Корниенко, Н.П.Шабалов, 1999).
КЛАССИФИКАЦИЯ
Рабочая классификация хронического панкреатита у детей (Г. В. Рымарчук).
В соответствии с этой классификацией хронический панкреатит обозначается следующими параметрами:
1. Происхождение — первичный и вторичный;
2. Течение заболевания — рецидивирующее, монотонное;
3. Тяжесть заболевания — легкая, среднетяжелая, тяжелая;
4.Функциональное состояние поджелудочной железы:
а) внешнесекреторная функция — гипосекреторный, гиперсекреторный, обтурационный, нормальный тип панкреатической секреции;
б) внутрисекреторная функция — гиперфункция, гипофункция инсулярного аппарата; осложнения — ложная киста, панкреолитиаз, сахарный диабет, плеврит и т.д.;
5. Сопутствующие заболевания — язвенная болезнь, гастродуоденит, холецистохолангит, гепатит, энтерит, колит, неспецифический язвенный колит и др.
Клиническая картина хронического панкреатита
При физикальном исследовании у детей выявляются признаки общей интоксикации и проявления полигиповитаминоза: бледность, цианоз носогубного треугольника, «тени» у глаз. При значительной экзокринной недостаточности поджелудочной железы выражены проявления хронического расстройства питания.
Признаки вегетативного дисбаланса с преобладанием парасимпатикотонии (М.Ю.Денисов, 2001). У больных ХП может отмечаться субфебрилитет, тахикардия, артериальная гипотензия. При высокой степени активности процесса удается выслушать хрипы в базальных отделах легких, иногда наблюдается левосторонний плевральный выпот.
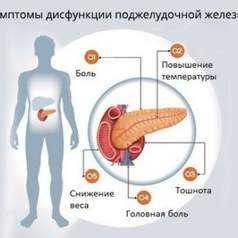
Тем не менее на передний план выступает гастроэнтерологическая симптоматика, которая достаточно разнообразна и часто сходна с таковой при других заболеваниях органов пищеварения, но тем не менее может быть сгруппирована в ряд синдромов, выраженность которых варьирует.
Болевой синдром:
Боли в верхней половине живота, которые могут быть приступообразными или постоянными ноющими. В трети случаев боли носят опоясывающий характер. Длительность болей — от нескольких часов до нескольких дней. Боли усиливаются в положении на спине, несколько стихают при наклоне вперед или положении на боку с поджатыми к животу ногами. Они чаще не зависят от приема пищи, иногда появляются после обеда и усиливаются к вечеру. Возникновение болей связано с повышением давления в панкреатических протоках, растяжением капсулы поджелудочной железы и раздражением солнечного сплетения.
При пальпации живота характерна болезненность в холедохопанкреатической зоне (треугольник Шоффара), эпигастральной области, левом подреберье. Часто положителен симптом Кача (зона кожной гиперестезии в левом подреберье соответственно иннервации VIII грудного сегмента слева), симптом Мейо—Робсона (болевая точка в левом реберно-позвоночном углу). Локализация панкреатических точек представлена на рис.1 (приводится по Ю.В.Белоусову, 2000).
Нередко отмечается симптом Грота (уменьшение толщины подкожной жировой! складки слева в области проекции поджелудочной железы). Часто выявляется симптом "поворота", который позволяет дифференцировать боли при заболеваниях поджелудочной железы от болей, исходящих от кишечника и желудка.
Для хронического панкреатита характерно упорство болевого синдрома.
Болевой синдром при панкреатите – серьезная проблема!!! Так как отличается редким упорством и изнуряет больного
В литературе описан и ряд других значительно более редких симптомов поражения поджелудочной железы, которые чаще встречаются в терапевтической, чем педиатрической практике:
признак Куллена: синее пятно в области пупка, вызванное гемоперитонеумом
признак Тернера: сине-красно-фиолетовое или зелено-коричневое окрашивание боковых частей живота, вызванное распадом гемоглобина в тканях.
Диспепсические расстройства:
Нарушение аппетита, отрыжка, тошнота, метеоризм, повышенное слюноотделение. Иногда при обострении заболевания бывает рвота. Характерными признаками являются склонность к запорам, чередование запоров с поносом, снижение массы тела, а также выраженные астеновегетативные проявления.
Поскольку, как указывалось выше, клиническая симптоматика хронического панкреатита разнообразна и сходна с таковой при других заболеваниях органов пищеварения, решающее значение в постановке диагноза имеют результаты комплексного функционального и инструментального методов исследования.
МЕТОДЫ ПАРАКЛИНИЧЕСКОЙ ДИАГНОСТИКИ
Биохимический анализ крови.
Определяется активность ферментов, вырабатываемых поджелудочной железой - амилазы, липазы, фосфолипазы А2, трипсина, эластазы. Обычно о определяется активность амилазы, которая у здоровых составляет 2,2-7,0 мг/с л. При обострении хронического панкреатита активность увеличивается в 1,5-3 раза. Однако, у части больных это увеличение бывает кратковременным и поэтому не всегда определяется в момент исследования. Норма содержания амилазы 14,6 –28,2 г/чхл, липаза 0,3 –1,9 ЕД, трипсин 98,2 –229,6 нг/мл. (Звягин А.А. и соавт., 2002).
Подчеркнем, что амилаза не может рассматриваться, как специфичный маркер поражения поджелудочной железы так как может повышаться при заболеваниях слюнных желез, лёгких, печени, гениталий, почек.
Гиперамилаземия встречается при хронической почечной недостаточности, вирусном гепатите, язвенной болезни двенадцатиперстной кишки, мезентериальном тромбозе и других заболеваниях. В силу этого определение общей активности амилазы в сыворотке крови имеет небольшую диагностическую ценность, особенно в случаях, когда ее уровень бывает нормальным. При остром поражении поджелудочной железы уровень амилазы в сыворотке крови достигает максимума ориентировочно через 12 час., а в моче через сутки после начала заболевания.
Провокационные тесты.
В практике применяют различные стимулирующие поджелудочную железу средства - гормональные интестинальные стимуляторы (секретин панкреозимин), парасимпатомиметические средства (прозерин простигмин), двойную нагрузку глюкозой
Тест с двойной нагрузкой глюкозой. Метод амилазных кривых в ответ на двойную нагрузку глюкозой основан на том что введение раздражителя (глюкозы) вызывает усиленное выделение панкреатического сока в двенадцатиперстную кишку, при одновременном понижении ее уровня в крови. За несколько дней до исследования из рациона исключают пищу, богатую жирами Утром ребенку дают выпить 10% раствор глюкозы из расчета 1 г/кг массы тела но не более 50 г на прием. Через 1 ч он получает аналогичную нагрузку глюкозой. Активность амилазы определяется натощак и через каждые 30 мин после
нагрузки глюкозой в течение 2-3 ч (М.Ю.Денисов, 2001).
Гиперамилаземия может появляться на первую нагрузку глюкозой или на вторую с последующим снижением активности фермента к концу исследования. Оба варианта гиперамилаземии встречаются при воспалительных процессах в железе Понижение активности амилазы после обеих нагрузок глюкозой свидетельствует об истощении функциональных возможностей поджелудочной железы
Прозериновый тест - определение содержания амилазы в крови после стимуляции прозерином. Метод направлен на выявление гиперамилазурии у детей после провокации прозерином, который вызывает нервную стимуляцию ацинарных парных клеток поджелудочной железы и повышение уровня ферментов. Утром натощак у больного получают первую порцию мочи в чистый стеклянный сосуд Затем вводят подкожно 0 05% раствор прозерина из расчета 0,1 мл 0,05% раствора на год жизни ребенка, а после 10 лет - 1 мл на введение. Мочу собирают каждые 30 мин в отдельные сосуды в течение 2 ч. В порциях определяют активность амилазы. У здоровых людей активность амилазы мочи после введения прозерина повышается достигая максимума через час затем снижается до первоначального уровня к исходу 2-го часа При этом концентрация фермента увеличивается не более чем в 2 раза от исходной величины.
Исследование внешнесекреторной функции поджелудочной железы непрямыми методами
Копроскопия - визуальное исследование кала. У больных ХП кал блестит, вязкий, матери часто жалуются что он «прилипает к горшку». Микроскопически определяется повышенное содержание нейтрального жира в кале. Чувствительный индикатор обострения панкреатита и внешнесекреторной недостаточности я эластаза-1, определяемая в сыворотке крови и\или фекалиях.
Начиная с 2 мес. легкой и средней панкреатической недостаточности соответствует содержание эластазы 1 в кале 100- 200 мкг/г, а выраженнойя менее 100 мкг/г кала.
Рентген-пленочный тест - ориентировочный метод определения активности трипсина в кале. При нормальной протеолитической активности, кал нанесенный на рентгеновскую пленку вызывает на ее поверхности появление пятен - «просветлений». Отсутствие на поверхности пленки просветлений в низких разведениях (1:20 и меньше свидетельствует о панкреатической недостаточности)
Йод-липоловый тест. Принцип метода состоит в том, что при приеме внутрь йодлипол состоящий из жирового вещества (липола) и йода под действием панкреатической липазы превращается в свободный йод, выделяющийся с мочой. По концентрации йода в моче судят об активности панкреатической липазы. При недостаточности панкреатической липазы йод в моче не обнаруживается или регистрируется только в разведении 1:2.
Зондирование поджелудочной железы.
Наиболее информативным методом изучения внешнесекреторной функции поджелудочной железы является определение показателей панкреатической секреции в базальных условиях и после введения различных раздражителей в дуоденальном содержимом, которое получают при помощи двухканального зонда. Стимуляторами панкреатической секреции являются 0,5% раствор соляной кислоты, растительное масло, глюкоза, прозерин и интестинальные гормоны — секретин и панкреозимин.
| показатели | базальная | через20мин | через40мин | через60мин |
| объем,мл | 12/5 | 52/22 | 14/6,5 | 9,4/3 |
| бикарбон, щелочность, ед. | 104/40 | 80/25 | 66/29 | 76/24 |
| амилаза, ед/мл | 633/262 | 520/254 | 594/250 | 609/241 |
| трипсин, ед/мл | 309/124 | 222/77 | 226/152 | 354/163 |
В норме после введения стимуляторов секреции увеличивается в 2-3 раза, а при недостаточности функции поджелудочной железы остается стабильным.
Ультразвуковое исследование. При УЗИ выявляется диффузное или локальное увеличение размеров железы, изменение эхоплотности паренхимы в виде гиперэхогенности, возможно чередование участков гипер- и гипоэхогенности, неровность (размазанность) контуров. Могут выявляться кистозные образования.
Томография (компьютерная, магнитно-резонансная). Позволяет выявить изменение размеров и структуры поджелудочной железы, наличие кист, очагов некроза и обызвествления. Применение этих методов показано при наличии кистозных образований, подозрении на аномалии железы и опухоли.
Термографические методы исследования. Контактная и дистанционная термография. Используются на догоспитальном этапе, как скрининговые методы.
Золотым стандартом для диагностики заболеваний поджелудочной железы, является эндоскопическая ретроградная панкреатохолангиография. Однако эта методика имеет ряд противопоказаний, нередко провоцирует обострение панкреатита и проводится только в условиях специализированных клиник
Таким образом, для успешной своевременной диагностики заболеваний поджелудочной железы необходимо использовать целый комплекс исследований, включающий наряду с тщательными клиническими наблюдениями за больным ребенком ряд функциональных и инструментальных методов, позволяющих наиболее полно изучить степень поражения поджелудочной железы с целью назначения адекватной комплексной терапии.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Дифференциальную диагностику ХП прежде всего следует проводить с функциональными, транзиторными нарушениями функции поджелудочной железы (диспанкреатизмом) и интерстициальным панкреатитом возникающим на фоне гастродуоденальной и гепатобилиарной патологии (реактивным панкреатитом).
Критерии дифференциальной диагностики удачно суммированы в таблице N1 (Шабалов Н.П., 1999).
| признаки | диспанкреатизм | реактивный панкреатит | хронический панкреатит |
| определение | Обратимые нарушения функции без морфолoгичecких изменений | Интерстициальный ОП на фоне обострения хронических гастродуоденальных, билиарных заболеваний | Воспалительно-дегенеративный процесс с развитием фиброза и экзокринной недостаточности |
| боли | Нестойкие, разлитые, перемещающиеся из подреберья в подреберье | Интенсивные. над пупком и левее, иррадиирующие влево и в спину, постоянные или после еды | Рецидивы болей или слабые постоянные боли |
| болезненность | Эпигастрий, подреберья, точка Мейо-Робсона | Зоны Шоффара, Губергрица, симптомы Керте, Мейо-Робсона, Кача | Симптомы Мейо-Робсона, Кача, Готта, болезненность в зонах Шоффара, Губергрица |
| диспепсические расстройства | Тошнота, метеоризм, отрыжка | Тошнота. рвота. метеоризм, иногда кратковременная диарея | Полифекалия, стул кашицеобразный, блестящий, иногда чередование поносов и запоров |
| копрограмма | Норма | Норма или непостоянная стеаторея | Стеаторея нейтральным жиром, реже с креатореей |
| амилаза крови и мочи | Непостоянно повышена | Повышена | Может быть повышенной или нормальной |
| УЗИ | Увеличение размеров частей ПЖ (могут быть нормальные размеры), эхогенность и эхоструктура нормальные | Увеличение поджелудочной железы, ровные нечеткие контуры. Снижение эхогенности | Гиперэхогенность ПЖ, изменение формы, размеров, контуров, может быть расширение протока поджелудочной железы |
| ЭГДС | Признаки дуоденита, папиллита | Признаки дуоденита, папиллита | Возможны варианты |
При проведении дифференциальной диагностики не следует забывать о болезни Швахмана – врожденной гипоплазии поджелудочной железы с липоматозом. Для этого заболевания характерно постепенное жировой перерождение поджелудочной железы без признаков воспаления, а так же явления иммунодефицита, гематологические нарушения (нейтропения, тромбопения, анемия.
К компетенции детских хирургов относятся аномалии развития поджелудочной железы – кольцевидная поджелудочная железа, гиперплазия поджелудочной железы, малая поджелудочная железа, врожденные кисты и аномалии выводных протоков pancreas.
ЛЕЧЕНИЕ ХП В ПЕРИОД ОБОСТРЕНИЯ.
Основные принципы:
1. Индивидуальность схем лечения и гибкость терапии в зависимости от клинико-биохимических показателей
2. Физиологическое щажение поджелудочной железы
Диета. Панкреатическая диета N5п (протертая модификация диеты 5 по Певзнеру). В тяжелых случаях исключается питание через рот и назначается аспирация желудочного содержимого т.к. пища и кислое содержимое желудка стимулируют желудочную секрецию. Нутритивная поддержка осуществляется смесями для парентерального питания. В менее тяжелых случаях первые 1-3 дня достаточно воздержаться от приема пищи. Затем разрешается некрепкий несладкий чай с сухарями, компот из сухофруктов, белый хлеб, молоко, галетное печенье, отвар шиповника.
Постепенно диету расширяют: вводят протертые каши, слизистые супы (без масла), картофельное пюре, молочный кисель. С 5-7 дня разрешаются овощные протертые супы (без капусты), овощное пюре (без капусты, лука, свеклы), на 7-8 день - паровые фрикадельки и котлеты, отварная рыба. Через 2-3 недели добавляются фруктовые и овощные соки небольшими порциями в дополнение к пище, а затем свежие овощи и фрукты. Такая диета соблюдается в течение 1-1,5 месяцев.
Купирование болевого синдрома.
Назначается парентеральное введение спазмолитиков - но-шпы, папаверина, галидора и др. Анальгетиков (баралгин, анальгин, ацетоаминофен, трамадол и другие), холинолитиков (платифиллин, метацин).
Наркотические анальгетики не назначают т.к. они могут усиливать спазм сфинктера Одди и повышать давление в протоках железы
Подавление желудочной секреции.
Необходимым компонентом терапии является подавление кислотообразования в желудке, т.к.соляная кислота стимулирует панкреатическую секрецию. Применяют блокаторы Н2-гистаминовых рецепторов - ранитидин, фамотидин. Блокаторы Н+ К+АТФ-азы (омепразол, лансопразол и др).
Антациды - маалокс, ренни, гастал, алмагель, др.). Курс лечения антацидами продолжается 3-4 недели.
Уменьшение ферментной интоксикации.
Ингибиторы протеолиза (контрикал, гордокс, др.). Использование антипротеаз в педиатрии целесообразно на начальных этапах панкреатита, так как подавляя трипсиновую и кининовую активность, они предотвращают формирование системных осложнений.
Инфузионная терапия: внутривенное введение глюкозо-солевых растворов (5% глюкоза, 0,9% физ.р-р.) и коллоидов (реополиглюкин, альбумин, плазма), в тяжелых случаях плазмоферез или гемосорбция.
Ингибиторы секреции поджелудочной железы.
Наиболее эффективны аналоги эндогенного соматостатина – ингибитора экзокринной и эндокринной функции ПЖ: сандостатин 50- 500 мкг/мл октреотид 100 мкг/мл. Курс терапии сандостатином 5-7 дней. Применение октреотида при остром и хроническом панкреатите в фазу обострения дает возможность быстро купировать боль и снизить ферментативную активность
Ферментная терапия.
Проводится препаратами, не содержащими желчь: панцитрат, креон, ликреаза, мезим-форте. В период обострения хронического панкреатита назначение панкреатических ферментов способствует созданию режима функционального покоя для поджелудочной железы. В период ремиссии заместительная ферментная терапия направлена на ликвидацию нарушений абсорбции жиров, белков и углеводов, которые наблюдаются при тяжелом течении панкреатита.
Панкреатические ферменты применяются во время еды: либо вся доза непосредственно перед приемом пищи, либо в 2 приема (перед едой и между первым и вторым блюдом). Панкреатические ферменты нельзя назначать после еды. Ориентировочная доза определяется по активности липазы в препарате. На прием пищи назначают 4000-8000 МЕ липазы детям 1-6 лет, 8000-12 000 детям 7-12 лет (Yakshe, 2003)/
Грозным осложнением длительной неадекватной терапии панкреатическими ферментами являются стриктуры кишечника.
Антибактериальная терапия
проводится с целью профилактики инфекционных осложнений и борьбы с ними. Карбопенемы (имипенем), хинолиновые препараты (ципрофлоксацин, офлоксацин), цефалоспорины (цефтриаксон, цефотаксим). Аминогликозиды назначаются редко, т.к. мало эффективны.
Симптоматические средства назначаются при наличии показаний:
- противорвотные препараты - зофран, ондасетрон.
- транквилизаторы, антидепрессанты.
- прокинетики назначаются при явлениях дуоденостаза (предпочтение отдаётся домперидону, как селективному препарату с минимальными побочными эффектами со стороны ЦНС).
Хирургическое лечение
проводится при развитии псевдокисты, сужении или обтурация холедоха, рубцовом сужении в области фатерова соска, органическомй дуоденостазе.
ЛЕЧЕНИЕ В ПЕРИОД РЕМИССИИ
• Диета N5 в течение года и более. Ограничивают количество животных жиров и соответственно увеличивают содержание углеводов.
• Фитотерапия: березовые листья, календула, цветы коровяка, лабазника, семя льна, корень солодки, трава сушеницы, хвоща, фиалки трехлистной.
• С целью улучшения обменных процессов назначают поливитамины, метилурацил.
• Физиотерапия: электрофорез лидазы, никотиновой кислоты, аппликации озокерита, грязелечение.
• Санаторно-курортное лечение в Железноводске, Ессентуках, Трускавце, Моршине, Липецке.
• Минеральные воды низкой минерализации в теплом виде без газа по 50-100 мл 5-6 раз в сутки между приемами пищи.
• Лечение сопутствующих заболеваний органов пищеварения и очагов инфекции.
ДИСПАНСЕРИЗАЦИЯ
Диспансеризация детей с ХП включает этапное наблюдение, проведение ежеквартальных противорецидивных курсов заместительной ферментной терапии.
В первый год после обострения ребенок осматривается ежемесячно. Ежеквартально определяют содержание амилазы в крови и моче, щелочной фосфатазы. Назначается противорецидивное лечение. В дальнейшем осмотр гастроэнтерологом и/или участковым педиатром проводится 2 раза в год.
В течение всего времени наблюдения больному необходимо соблюдать диету, ограничить физическую нагрузку, исключить поезки в тряском транспорте и вибрацию (!), проводить немедикаментозную и медикаментозную терапию для нормализации деятельности органов гастропанкреатодуоденальной зоны.
Противорецидивное курортное лечение назначается при клинической ремиссии и нормальных показателях экзо и эндокринной функции поджелудочной железы – Трускавец, Моршин, Березовские минеральные воды.